Если вы испытываете такие проблемы со зрением как снижение четкости, вам трудно рассмотреть предметы перед собой или на далеком расстоянии, не спешите в оптику покупать очки, сначала обратитесь к офтальмологу. Врач сможет точно определить причины снижения зрения, поможет при необходимости, подобрать способ коррекции зрения в конкретной ситуации. Если проблемы со зрением у вас возникли не впервые или же вы уже имеете опыт ношения очков, все равно рекомендуем обратиться к офтальмологу на консультацию с целью исключения осложнений или новых заболеваний глаза.
Можно подобрать очки самостоятельно?
Только квалифицированный специалист сможет оценить состояние глаза, выявить офтальмологические заболевания (если они есть) и подобрать подходящие очки. Подбирая очки самостоятельно, вы рискуете приобрести неверный вариант. Некорректно подобраные очки могут стать причиной постоянной головной боли, переутомления глаз и даже расстройств нервной системы.
Важно! Если после того, как вы начали носить очки, появляется ощущение дискомфорта, нужно обратиться к офтальмологу.
Как определить, что очки подобраны неправильно?
- глаза быстро устают, ощущается тяжесть в глазах;
- появляется регулярная или периодическая головная боль, головокружение
- объекты перед глазами не имеют четких форм, выглядят размытыми и нечеткими.
Офтальмолог в клинике или врач в оптике – кого выбрать?
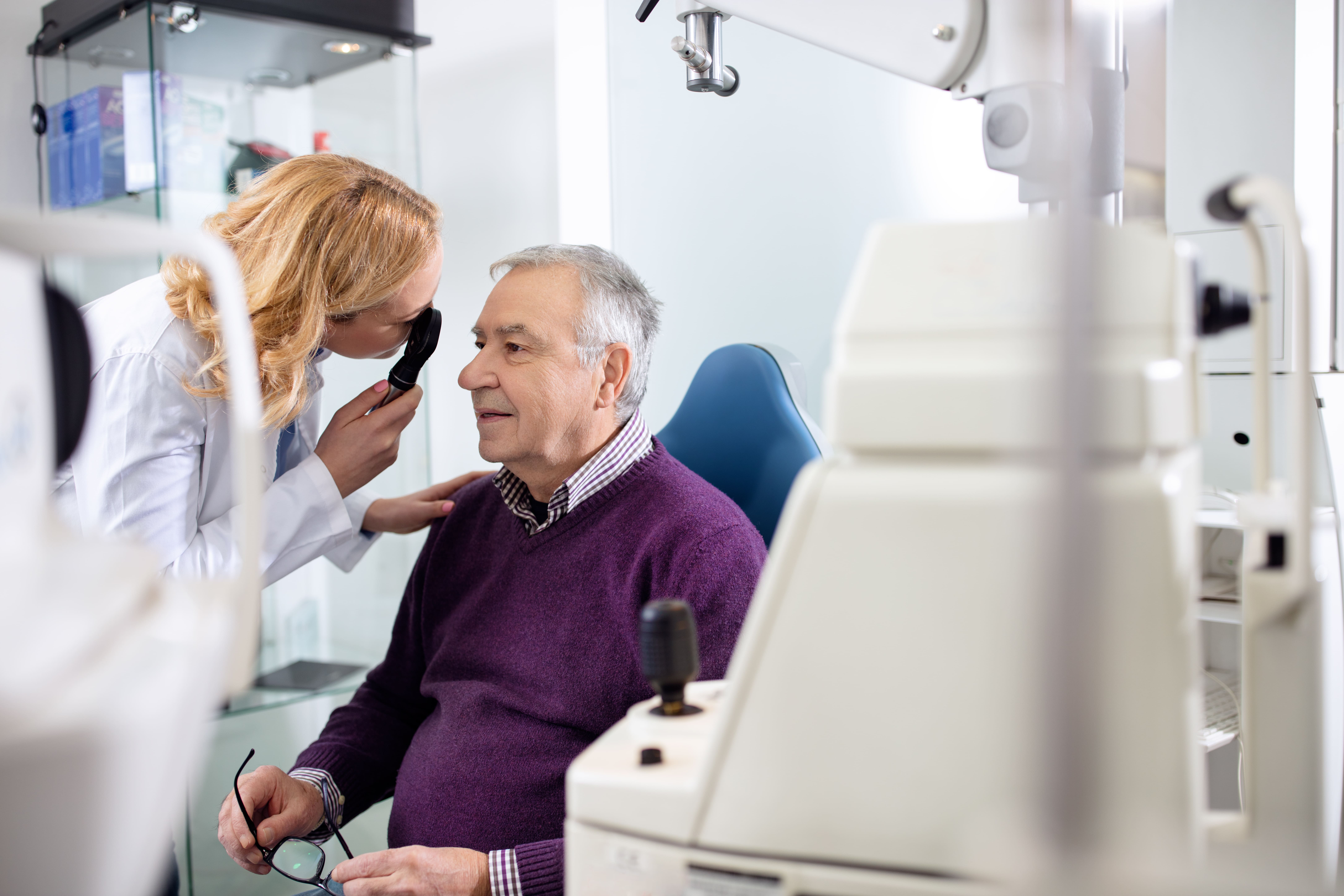
Перед тем, как подобрать очки, пациенту необходимо пройти диагностику зрения. Именно профессиональная офтальмологическая клиника имеет все необходимое оборудование для проведения обследований. Ведь в современных клиниках для максимально точной проверки зрения и состояния глаза используется компьютерная диагностика. Благодаря этому врач сможет быстро и точно определить проблему, исключить наличие заболеваний глаза, а в случае выявления патологии предложить возможные схемы лечения и подобрать оптическую коррекцию индивидуально для каждого пациента. Обследование у обычного врача в оптике не дает таких точных и четких результатов. При этом процедура диагностики намного упрощена, что также влияет на качество заключительного диагноза и подбора очков.
Важно! После диагностики остроты зрения, врач должен измерить расстояние между зрачками. Определение расстояния между зрачками необходимо для точного центрирования оптических линз в оправе очков. Если она определена неправильно, зрительная нагрузка только увеличится.
Только после того, как пациент прошел комплексное обследование, позволяющее диагностировать все проблемы со зрением, врач-офтальмолог сможет подобрать оптимальную оптическую коррекцию, которая поможет скорректировать зрение. Также врач предоставит рекомендации по выбору оправы, которая обеспечивает правильное расположение линз перед глазами.
Обратите внимание! Пациентам, которые только начинают или уже долгое время носят очки, необходимо регулярно проверять зрение, чтобы отслеживать изменения в глазу и, при необходимости, менять параметры назначеной коррекции.
Именно поэтому при выборе очков, мы рекомендуем обратиться на консультацию к врачам Экспертной офтальмологии доктора медицинских наук Марии Знаменской. Они проведут полное офтальмологическое обследование и проконсультируют относительно правильного подбора очков индивидуально для каждого пациента. Наши специалисты по оптической коррекции зрения имеют многолетний опыт, помогают пациентам и врачам-офтальмологам в сложных ситуациях и учат оптометристов и офтальмологов правильно подбирать очки.